Được biên soạn bởi Hoàng Gia Du*
*Khoa Chấn thương chỉnh hình và Cột sống – Bệnh viện Bạch Mai.
Tóm tắt
Tổng quan: Phẫu thuật thay đĩa đệm nhân tạo (CTDR) điều trị thoát vị đĩa đệm cột sống cổ giúp đảm bảo chức năng vận động cột sống cổ, giảm tỷ lệ thoái hóa đĩa đệm liền kề so với các phương pháp pháp phẫu thuật thông thường trước đây. Mục tiêu: Giới thiệu kỹ thuật và đánh giá kết quả phẫu thuật thay đĩa đệm nhân tạo điều trị thoát vị đĩa đệm cột sống cổ. Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả tiến cứu 59 bệnh nhân được mổ thay đĩa đệm nhân tạo cột sống cổ từ tháng 1/2009 đến tháng 1/2018. Kết quả: tuổi trung bình 47.58 ± 7.14 tuổi, 16 bệnh nhân có triệu chứng chèn ép rễ (đau, tê bì), 26 bệnh nhân có triệu chứng chèn ép tủy, 17 bệnh nhân có phối hợp triệu chứng chèn ép rễ và chèn ép tủy. Trước mổ JOA trung bình 8.07 ± 2.51, VAS 6.71 ± 1.18 điểm, NDI 61.23 ± 12.84 %. Sau mổ JOA trung bình 16.13 ± 2.79 điểm VAS 1.29 ± 1.69 điểm, NDI 7.32 ± 13.63 %. Tỷ lệ thoái hóa đĩa đệm liền kề 0.85%/ năm. Chức năng cột sống cổ tốt sau mổ, 100% bệnh nhân đạt tỷ lệ hồi phục hội chứng tủy cổ tốt và rất tốt. Kết luận: Phẫu thuật thay đĩa đệm nhân tạo điều trị thoát vị đĩa đệm cột sống cổ qua đánh giá 59 bệnh nhân cho kết quả tốt về hồi phục thần kinh và chức năng cột sống cổ, giảm tỷ lệ thoái hóa đĩa đệm liền kề.
Từ khóa: Thoát vị đĩa đệm cột sống cổ, ACDF, thay đĩa đệm nhân tạo (CTDR).
RESULTS OF TOTAL DISC REPLACEMENT SURGERY
IN THE TREATMENT OFCERVICAL DISC HERNIATION
Abstract
Background: Total disc replacement surgery in the treatment of cervical disc herniation helps remain movement function, reduce adjacent segment degeneration rate. Objectives: Describe the CTDR technique and analysis short-term results of CTDR in the treatment of cervical disc herniation. Materials and Methods: A descriptive, prospective study conduct 59 cases with total cervical disc replacement from 1/2009 to 1/2018. Results: mean age: 47.58 ± 7.14 age, 16 patients had radiculopathy (pain, numbness), 26 myelopathy, 17 combine radiculopathy and myelopathy. Mean of preoperation JOA: 15.5 ± 0.7 points, VAS: 5.22 ± 0.44 points, NDI: 61.23 ± 12.84 % and postoperation JOA: 16.5 ± 0.7, VAS: 1.11 ± 0.33 points, NDI: 7.32 ± 13.63 %. Adjacent segment degeneration rate was 0.85%/yr. The cervical function was good after surgery. Myelopathy recovery rate was 100 % at good and very good. Conclusions: Total disc replacement surgery in the treatment of cervical disc herniation has good results in clinical neurological improvement and cervical function, reduce the adjacent segment degeneration rate.
Keywords: Cervical disc herniation, ACDF, CTDR.
ĐẶT VẤN ĐỀ.
Thoát vị đĩa đệm cột sống cổ là bệnh lí thường gặp, chỉ định điều trị ngoại khoa khi điều trị nội khoa đúng phác đồ không kết quả. Có nhiều phương pháp điều trị phẫu thuật như lấy thoát vị đĩa đệm đơn thuần, lấy đĩa đệm làm cứng khớp theo phương pháp Smith – Robinson (ACDF)… Tuy nhiên những phương pháp này có hạn chế do đóng cứng khớp làm tăng áp lực lên đĩa đệm liền kề dẫn đến thoái hóa nhanh các đĩa đệm liền kề sau phẫu thuật, làm giảm tầm vận động cổ. Hilibrand AS và cộng sự nghiên cứu 374 BN sau mổ lấy đĩa đệm có đóng cứng đốt sống, theo dõi trong 10 năm tỷ lệ thoái hoá khớp lân cận là 2.9% /năm và sau 10 năm xuất hiện triệu chứng lâm sàng của thoái hoá đĩa đệm là 25.6%. Phẫu thuật thay đĩa đệm cột sống cổ bằng đĩa đệm nhân tạo (CTDR) ra đời đã khắc phục được tình trạng này. Khi bệnh nhân được thay đĩa đệm nhân tạo cột sống cổ, biên độ vận động tầng phẫu thuật được bảo tồn, áp lực vận động của những đĩa đệm liền kề hầu như không thay đổi, chiều cao liên đốt được phục hồi nên tốc độ thoái hóa các đĩa đệm liền kề giảm đáng kể so với phẫu thuật đóng cứng cột sống cổ. Phương pháp này có ý tưởng từ những năm 50 cho đến những năm 80, đến thập kỷ 90 mới bắt đầu thực hiện thay đĩa đệm nhân tạo [1], [2]. Đến năm 2004, FDA mới công nhận phương pháp điều trị này. Tại Việt Nam, phẫu thuật thay đĩa đệm nhân tạo điều trị thoát vị đĩa đệm cột sống cổ đã được chúng tôi tiến hành lần đầu tiên năm 2009 tại Bệnh viện Việt Đức và năm 2015 tại Bệnh viện Bạch Mai. Hiện nay, phẫu thuật thay đĩa đệm nhân tạo cột sống cổ ngày càng được sử dụng rộng rãi để thay thế các phương pháp phẫu thuật khác trong điều trị bệnh lý đĩa đệm cột sống cổ. Mục đích của báo cáo nhằm giới thiệu kỹ thuật, điểm lại y văn và đánh giá kết quả phẫu thuật thay đĩa đệm nhân tạo cột sống cổ.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu gồm 59 bệnh nhân được chẩn đoán thoát vị đĩa đệm cột sống cổ và được phẫu thuật thay đĩa đệm nhân tạo (CTDR) trong 10 năm từ năm 2009 đến tháng 1/2018 tại Bệnh viện Việt Đức (50 bệnh nhân) và Bệnh viện Bạch Mai (9 bệnh nhân).
Phương pháp nghiên cứu mô tả lâm sàng tiến cứu. Chúng tôi mô tả, phân tích các triệu chứng lâm sàng trước và sau mổ, sau khám lại đánh giá theo thang điểm JOA, đánh giá mức độ đau theo thang điển VAS, đánh giá chức năng cột sống cổ theo chỉ số NDI.
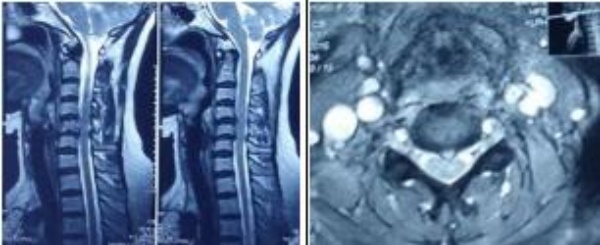
Tất cả bệnh nhân được chụp Xquang qui ước và chụp cắt lớp để phân tích thương tổn xương, đánh giá sự mất vững, đo tầm vận động cột sống cổ, chụp cộng hưởng từ để xác định tổn thương đĩa đệm, mức độ thoát vị, thương tổn tủy cổ.
Chỉ định mổ thay đĩa đệm nhân tạo cột sống cổ [6]:
+ Thoát vị đĩa đệm cột sống cổ gây chèn ép thần kinh có triệu chứng lâm sàng.
+ Cột sống không mất vững trên Xquang.
+ Điều trị nội khoa, vật lý trị liệu ≥ 6 tuần không cải thiện.
– Yêu cầu phương tiện: C.arm hoặc máy O-arm trong mổ, kính hiển vi phẫu thuật
– Tư thế: bệnh nhân nằm ngửa, gây mê nội khí quản
– Kỹ thuật:
+ Rạch da đường cổ trước bên phải hoặc trái theo Smith – Robinson
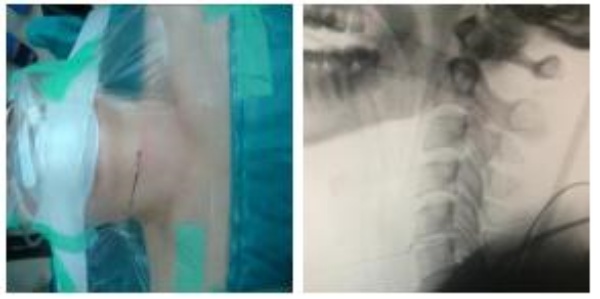
+ Bộc lộ cột sống cổ
+ Xác định vị trí đĩa đệm trên Xquang trong mổ
+ Lấy thoát vị đĩa đệm dưới kính vi phẫu thuật, giải phóng chèn ép thần kinh
+ Tạo hình vị trí đặt đĩa đệm nhân tạo

+ Đặt đĩa đệm nhân tạo, kiểm tra dưới Xquang hoặc O-arm trong mổ
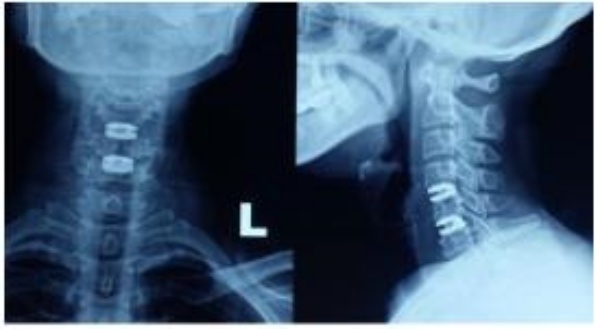
KẾT QUẢ
Từ năm 2009 đến tháng 1/2018, chúng tôi đã tiến hành thay đĩa đệm nhân tạo cột sống cổ cho 59 bệnh nhân được mổ theo đường mổ Smith – Robinson trong đó có 15 bệnh nhân nam và 44 bệnh nhân nữ, độ tuổi từ 39 đến 60 tuổi (trung bình 47.58 ± 7.14 tuổi). Đánh giá lâm sàng có 16 bệnh nhân có triệu chứng chèn ép rễ, 26 bệnh nhân có triệu chứng chèn ép tủy, 17 bệnh nhân có cả hai hội chứng, 26 bệnh nhân có teo cơ nhẹ và JOA trung bình 8.07 ± 2.51 điểm. 100% bệnh nhân có đau rễ, tê bì. VAS trước mổ trung bình 6.71 ± 1.18 điểm. NDI trung bình 61.23 ± 12.84 %.
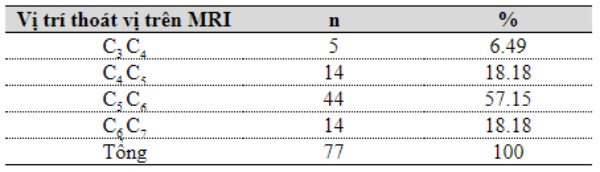
Đặc điểm chẩn đoán hình ảnh: Trên Xquang tầm vận động cột sống cổ (ROM) trung bình tư thế cúi hết cỡ 18.040 ± 7.840 (5 – 350), ngửa hết cỡ 30.000 ± 11.520 (11 – 350). Trên phim MRI có 57.15% thoát vị tại vị trí C5C6, 18.18% thoát vị tại mỗi vị trí C4C5 và C6C7, còn lại 6.49% tại C3C4. Tương ứng với tổn thương trên hình ảnh cộng hưởng từ, chúng tôi tiến hành phẫu thuật thay đĩa đệm nhân tạo cho 59 trường hợp với tổng số 77 đĩa đệm ESP Prosthetic. Thời gian phẫu thuật trung bình 95.28 ± 21.04 phút/1 đĩa, 138.33 ± 34.33 phút/2đĩa và 230.00 ± 42.43 phút/3 đĩa.
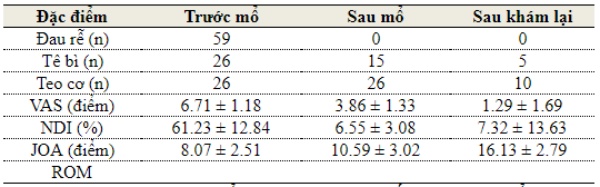
100% bệnh nhân không có tai biến, biến chứng trong và sau phẫu thuật. Sau mổ, các bệnh nhân được vận động cổ sớm, đeo nẹp cổ mềm, chức năng cổ trở lại bình thường. Thời gian nằm viện trung bình 8.74 ± 2.26 ngày (4 – 10 ngày). Đánh giá tình trạng lâm sàng sau mổ: 100% bệnh nhân hết đau rễ, 15/26 bệnh nhân hết tê bì, 26 bệnh nhân chèn ép tủy còn teo cơ, tê nhẹ với JOA sau mổ trung bình 10.59 ± 3.02 điểm. Tỷ lệ hồi phục (RR) sau phẫu thuật khi ra viện 35.90 ± 1.40%.
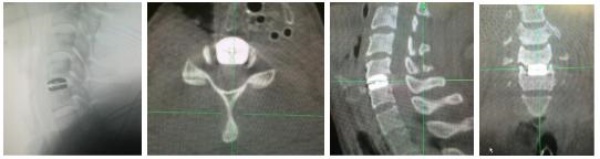
Thời gian khám lại trung bình là 37.66 ± 9.28 tháng. 100% bệnh nhân đạt tỷ lệ hồi phục hội chứng tủy cổ tốt và rất tốt. VAS sau khám lại trung bình 1.29 ± 1.69, JOA trung bình 16.13 ± 2.79 điểm, NDI trung bình 7.32 ± 13.63 %, tỷ lệ hồi phục (RR) 87.29 ± 17.90 %. Trên phim Xquang 100% bệnh nhân trên không mất vững cột sống cổ, đĩa đệm nhân tạo đều ở vị trí tốt, không di lệch hay trượt thứ phát, không phát hiện trường hợp nào lún đĩa đệm. Những bệnh nhân sau mổ 6 tháng ROM góc cúi trung bình 27.79 ± 7.940 (trước mổ 17.76 ± 8.220, n = 38), ROM góc ngửa trung bình 45.63 ± 13.280 ( trước mổ 28.55 ± 11.140, n = 38). 3/48 vị trí thay đĩa đệm nhân tạo quá phát xương ở độ I (6.25%), 45/48 vị trí thay đĩa đệm bình thường độ 0 (93.75%) (n=48), tỷ lệ quá phát xương tại vị trí thay đĩa đệm 1.99%/ năm. Tỷ lệ thoái hóa đĩa đệm liền kề là 0.85%/ năm. Mức độ hài lòng của bệnh nhân đạt 97.37%.
BÀN LUẬN.
Thoát vị đĩa đệm cột sống cổ là bệnh lý cột sống thường gặp, điều trị phẫu thuật đã được tiến hành từ những năm 50 của thế kỷ trước. Điều trị phẫu thuật thông thường và hiệu quả nhất được áp dụng từ trước đến nay là phương pháp lấy bỏ đĩa đệm, ghép xương, nẹp vít lối trước (ACDF). Tuy nhiên nhược điểm của phương pháp này là làm cứng khớp dẫn đến mất vận động cột sống tại vị trí phẫu thuật, làm tăng áp lực lên các đĩa đệm liền kề do đó làm tăng nhanh quá trình thoái hóa tại các đĩa đệm này. Theo nghiên cứu của Hilibrand và cộng sự, tỷ lệ này khoảng 2.9% một năm được theo dõi trên chẩn đoán hình ảnh. Theo các dữ liệu từ các nghiên cứu khác cho thấy, tỷ lệ thoái hóa đĩa đệm liền kề nằm trong khoảng từ 3% đến 8% mỗi năm, tỷ lệ này chiếm 25% hay ¼ số bệnh nhân sẽ quay trở lại bệnh viện sau thời gian 10 năm thực hiện kỹ thuật ACDF. Còn với thay đĩa đệm nhân tạo cột sống cổ (CTDR) sự vận động cột sống cổ vẫn đảm bảo bình thường, áp lực vận động của những đĩa đệm liền kề hầu như không thay đổi, nên tốc độ thoái hóa các đĩa đệm liền kề giảm đáng kể so với kỹ thuật ACDF [3], [4], [5]. Hơn nữa việc hàn xương khi tiến hành kỹ thuật ACDF làm cứng cột sống đã làm giảm tầm vận động (ROM) của cột sống cổ so với kỹ thuật CTDR [6], [7].
Vị trí thoát vị đĩa đệm trong nghiên cứu của chúng tôi chủ yếu tại đĩa đệm C5C6 (57.15%). Cột sống cổ là phần linh hoạt nhất của cột sống, trong sinh hoạt cũng như trong lao động đĩa đệm C5C6 tham gia nhiều vào các động tác cúi, ưỡn của cột sống cổ, là vị trí chịu áp lực nhiều nhất, thường xuyên chịu tải trọng lớn của cơ thể và lực bổ sung. Vì vậy đĩa đệm tại những vị trí này có tốc độ thoái hóa nhanh hơn và dễ bị thoát vị hơn so với các vị trí khác. Kết quả này cũng phù hợp với nghiên cứu của các tác giả trong và ngoài nước.
Chỉ định phẫu thuật thay đĩa đệm nhân tạo cột sống cổ (CTDR) cũng giống như các trường hợp mổ lấy đĩa đệm, ghép xương, nẹp vít (ACDF). Chống chỉ định mổ khi có mất vững cột sống cổ, khe khớp liên đốt sống hẹp nhiều, cốt hóa dây chằng dọc sau, hẹp ống sống cổ do chèn ép từ thân đốt sống cổ, bệnh nhân loãng xương [7]. Những bệnh nhân của chúng tôi đa phần là những bệnh nhân trẻ (trung bình 47.58 ± 7.14 tuổi), thoát vị đĩa đệm đơn thuần, chủ yếu thoát vị một tầng với hội chứng chèn ép rễ hoặc tủy cổ ngang mức đĩa đệm tổn thương nên thích hợp với phẫu thuật CTDR.
Tai biến, biến chứng trong và sau phẫu thuật với kỹ thuật thay đĩa đệm nhân tạo cột sống cổ tương tự như kỹ thuật ACDF vì đều thực hiện theo đường mổ cổ trước. Một số các biến chứng hiếm gặp như lỏng đĩa đệm nhân tạo, tụt trượt đĩa đệm nhân tạo … khi tiến hành theo dõi lâu dài [7]. Những bệnh nhân của chúng tôi không gặp các tai biến biến chứng nào trong mổ và thời gian đầu sau mổ, thời gian nằm viện ngắn, bệnh nhân không phải đeo nẹp cổ lâu, có thể đeo nẹp cổ mềm thay vì đeo nẹp cổ cứng như các phương pháp đóng cứng khớp giúp bệnh nhân sớm hòa nhập lại với cuộc sống. Sau mổ các triệu chứng lâm sàng (đau, tê bì), thang điểm VAS, thang điểm JOA, chỉ số suy giảm chức năng cột sống cổ NDI cải thiện rõ rệt cho thấy kết quả phẫu thuật thay đĩa đệm nhân tạo điều trị thoát vị đĩa đệm nhân tạo cột sống cổ đạt kết quả tốt và là minh chứng cho sự hài lòng của người bệnh (97.37%).
Trên phim Xquang sau khám lại, nghiên cứu của chúng tôi 45/48 vị trí thay đĩa đệm bình thường độ 0 (93.75%), tỷ lệ quá phát xương tại vị trí thay đĩa đệm 1.99%/ năm là phù hợp, rất có ý nghĩa vì khi thay đĩa đệm nhân tạo khớp đã được hồi phục dẫn đến tỷ lệ quá phát giảm so với đóng cứng khớp. Trong thời gian theo dõi là 37.66 ± 9.28 tháng, tỷ lệ thoái hóa đĩa đệm liền kề là 0.85%/ năm, tỷ lệ này của chúng tôi là thấp hơn một số tác giả với phương pháp đóng cứng khớp, đây cũng là điều ưu việt khi thay đĩa đệm nhân tạo. S. Litrico và cộng sự nghiên cứu 288 BN phẫu thuật đĩa đệm cột sống cổ có đóng cứng khớp, với thời gian theo dõi 14,5 năm thấy tỷ lệ thoái hóa đĩa đệm liền kề là 5.9%. Reginald J. Davis, MD và cộng sự nghiên cứu 339 BN với thời gian theo dõi 48 tháng cho thấy tỉ lệ thoái hóa đĩa đệm liền kề của nhóm đóng cứng khớp chiếm 6.7% cao hơn nhóm thay đĩa đệm là 2.1% (5 BN), tỷ lệ phải phẫu thuật lại của nhóm thay đĩa đệm là 3.8% (9/234), nhóm đóng cứng khớp là 14.3%. Theo chúng tôi sau khi phẫu thuật thay đĩa đệm, triệu chứng đau cổ của BN được cải thiện nhiều, tầm vận động CSC có biên độ lớn hơn dẫn đến người bệnh sẽ vận động cổ nhiều hơn giúp cho quá trình thoái hóa xương chậm lại [8].
Trước mổ 38 bệnh nhân được khám lại sau 6 tháng, (ROM) đo được góc cúi 17.760 ± 8.220, góc ngửa 28.55 ± 11.140. Sau mổ vào thời điểm kiểm tra lại đo được góc cúi 27.790 ± 7.940, góc ngửa 45.63 ± 13.280. Như vậy, sau phẫu thuật chỉ số ROM đã được cải thiện một cách đáng kể, sự khác biệt này có ý nghĩa thống kê với p < 0.05. Sau khi phẫu thuật các mỏ xương đã được lấy đi, đĩa đệm thoái hóa, nhân nhầy thoát vị cũng được lấy đi, tái tạo chiều cao khoảng gian đốt sống, và tiến hành thay đĩa đệm nhân tạo có khớp. Như vậy, bên cạnh đạt được sự giải phóng chèn ép thần kinh, tái tạo chiều cao khoảng gian thân đốt sống như các phẫu thuật ACDF thì thay đĩa đệm nhân tạo có khớp còn ưu thế hơn hẳn ở duy trì và cải thiện tầm vận động CSC.
Về cải thiện chức năng cột sống cổ, trước phẫu thuật NDI trung bình 61.23 ± 12.84 %. Sau phẫu thuật với thời gian khám lại 37.73 ± 9.40 tháng, NDI trung bình 7.32 ± 13.63 %. So sánh trước mổ và sau mổ thấy sự khác biệt có ý nghĩa thống kê với P<0.01. Mức độ đau cổ ảnh hưởng đến các hoạt động, sinh hoạt thường ngày của người bệnh đã được giải quyết, người bệnh không còn khó chịu vì cảm giác đau cổ, các công việc sinh hoạt bản thân đã tự mình thực hiện được.
KẾT LUẬN.
Thay đĩa đệm nhân tạo cột sống cổ (CTDR) là một kỹ thuật hiệu quả, an toàn và ưu việt hơn so với các phương pháp phẫu thuật điều trị thoát vị đĩa đệm khác trong cải thiện chức năng cột sống cổ, giảm tỉ lệ thoái hóa đĩa đệm liền kề.
TÀI LIỆU THAM KHẢO
- Ali A. Baaj, M.D., Juan S. Uribe, M.D., Fernando L. Vale, M.D., Mark C. Preul, M.D., and Neil R. Crawford, Ph.D. History of cervical disc arthroplasty. Neurosurgical FOCUS Sep 2009, Vol. 27, No.3, Page E10: E10.
- Hoang Le, M.D., Issada Thongtrangan, M.D., Daniel H. Kim, M.D. Historical review of cervical arthroplasty. Neurosurgical FOCUS Sep 2004, Vol. 17, No. 3, Pages 1-9: 1-9.
- Hilibrand AS, Carlson GD, Palumbo MA, Jones PK, Bohlman HH (1999). Radiculopathy and myelopathy at segments adjacent to the site of a previous anterior cervical arthrodesis. Journal of Bone and Joint Surgery-American. Volume 81A: 519–528.
- Yue WM, Brodner W, Highland TR (2005). Long-term results after anterior cervical discectomy and fusion with allograft and plating: a 5- to 11-year radiologic and clinical follow-up study. Spine (Phila Pa 1976) 30: 2138–2144.
- Robertson JT, Papadopoulos SM, Traynelis VC (2005). Assessment of adjacent-segment disease in patients treated with cervical fusion or arthroplasty: a prospective 2-year study. Journal of Neurosurgery-Spine 3: 417–423.
- Yujie Zhang, Chengzhen Liang, Yiqing Tao, Xiaopeng Zhou, Hao Li, Fangcai Li, Qixin Chen. Cervical Total Disc Replacement is Superior to Anterior Cervical Decompression and Fusion: A Meta-Analysis of Prospective Randomized Controlled Trials. PLoS One. 2015; 10(3): e0117826.
- Branko Skovrlj, Dong-Ho Lee, John Michael Caridi, and Samuel Kang-Wook Cho. Reoperations Following Cervical Disc Replacement. Asian Spine J. 2015 Jun; 9(3): 471–482.
- Kris Radcliff, Reginald J. Davis, Michael S. Hisey, Pierce D. Nunley, Gregory A. Hoffman, Robert J. Jackson, Hyun W. Bae, Todd Albert, Dom Coric. Long-term Evaluation of Cervical Disc Arthroplasty with the Mobi-C© Cervical Disc: A Randomized, Prospective, Multicenter Clinical Trial with Seven-Year Follow-up. Int J Spine Surg. 2017; 11: 31.