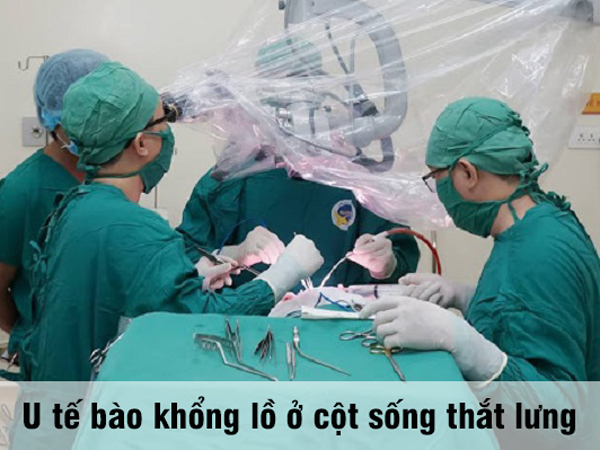
U tế bào khổng lồ ở cột sống thắt lưng – nhân một trường hợp hiếm gặp và nhìn lại y văn.
Biên soạn bởi: Bác sĩ Nội trú Đại học Y Hà Nội – Chuyên ngành Ngoại khoa – Vũ Xuân Phước, Bác sĩ Hoàng Gia Du.
ĐẶT VẤN ĐỀ
U tế bào khổng lồ (u TBKL – giant cell tumor) hay u đại bào là một dạng u xương lành tính của nguyên bào xương, bệnh được tạo bởi sự tăng sản quần thể tế bào đơn nhân hình bầu dục và rải rác đều nhiều TBKL đa nhân dạng huỷ cốt bào. U TBKL chủ yếu gặp ở người trưởng thành trẻ tuổi (25 – 40 tuổi), nữ gặp nhiều hơn nam (tỉ lệ 2:1), chiếm 5- 10% trong số các u xương nguyên phát và 20% trong số các u xương lành tính. Vị trí thường gặp ở đầu xương dài như đầu dưới xương đùi, đầu dưới xương quay, xương cùng và đầu trên xương chày. Hiếm gặp u TBKL ở cột sống (6,5%), trong đó khoảng một nửa xuất hiện ở xương cùng, sau là ở cột sống ngực và cột sống cổ [1,2,3,4].
Đa số u TBKL lành tính, khoảng 10% tiến triển thành ác tính. Tiến triển của u thường dẫn đến phá vỡ cấu trúc xương, làm mất vững cột sống gây đau và tổn thương thần kinh [1,3,5]. Điều trị u TBKL chủ yếu phẫu thuật loại bỏ khối u, làm vững xương và tránh khả năng tiến triển thành ác tính [1,2]. Với u TBKL ở các xương dài, phẫu thuật cắt bỏ u có thể tiến hành thuận lợi nhưng với u TBKL tại cột sống, việc lên kế hoạch để loại bỏ u vẫn còn là khó khăn, thách thức với các phẫu thuật viên [6,7].
Chúng tôi thông báo dưới đây phẫu thuật thành công một trường hợp u TBKL tại thân đốt sống L5 là một vị trí hiếm gặp và khó khi tiến hành phẫu thuật qua đó nhìn lại y văn về chẩn đoán và điều trị phẫu thuật với u TBKL tại cột sống.
TRƯỜNG HỢP LÂM SÀNG
Bệnh nhân: Chu Tiến L, nam, 28 tuổi. Nghề nghiệp: làm ruộng.
Quê quán: Đại Đồng -Vĩnh Tường-Vĩnh Phúc.
Mã BA: 150304063 BM.
Ngày vào viện: 25/9/2015.
Ngày mổ: 29/9/2015.
Ngày ra viện: 14/10/2015.
Lý do vào viện: đau cột sống thắt lưng lan xuống hai chân. Tiền sử: khỏe mạnh, không có tiền sử chấn thương.
Bệnh sử: bệnh diễn biến 8 tháng trước khi vào viện, bệnh nhân đau cột sống thắt lưng thấp, tăng khi vận động, đi lại, điều trị thuốc không đỡ. Khoảng 4 tháng trước đau nhiều, đau rát lan xuống hai chân không đi lại được, cần người trợ giúp. Bệnh nhân đã điều trị nhiều nơi không đỡ.
Khám lúc vào viện: đau cột sống thắt lưng thấp ngang mức L5S1, VAS lưng 7 điểm, đau lan hai chân kiểu chèn ép rễ L5S1, không tự đi lại được, không rối loạn cơ tròn, phản xạ gân xương không tăng.
Kết quả xét nghiệm: công thức máu, sinh hóa máu, chất chỉ điểm u, xét nghiệm khác trong giới hạn bình thường. Siêu âm ổ bụng, nội soi dạ dày, đại tràng không phát hiện thấy tổn thương.
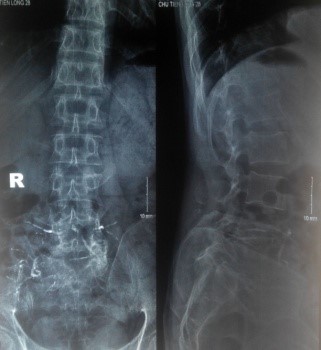
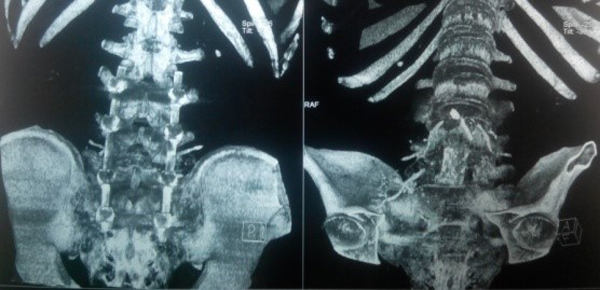
Trên X-quang, CT scanner khối u phá hủy vỏ xương gần hết thân và cuống sống L5.
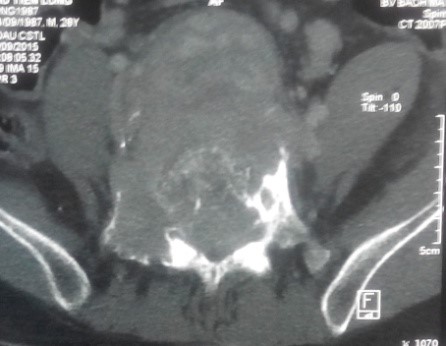
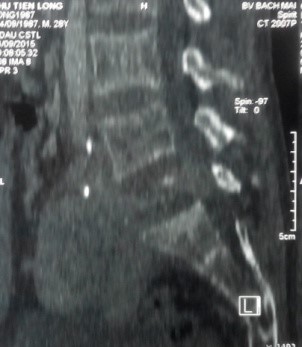
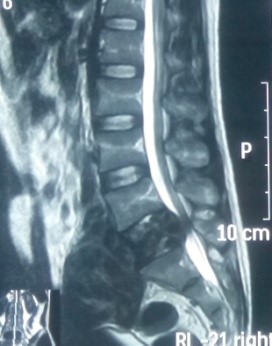
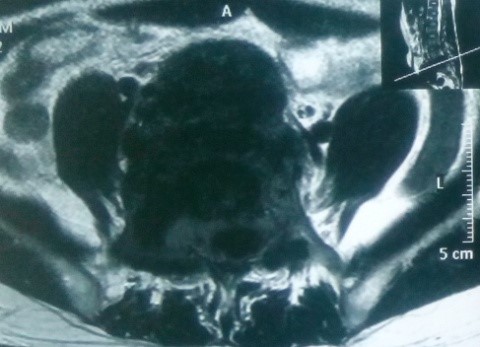
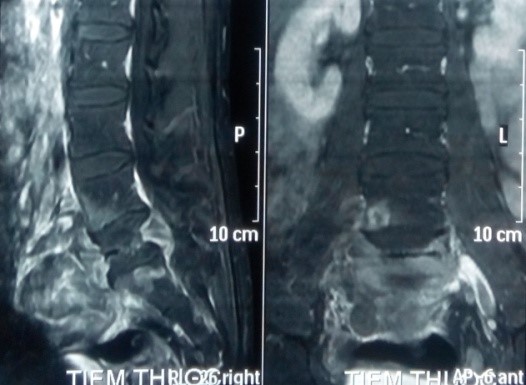
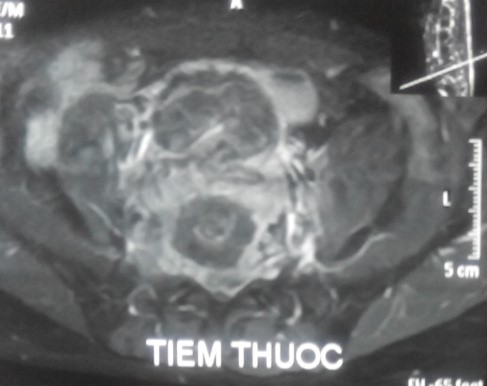
Trên MRI, khối u giảm tín hiệu xâm lấn nhiều ra phía trước vào tiểu khung, xâm lấn ra phía sau chèn ép vào ống sống. Khối u ngấm thuốc mạnh, tăng sinh mạch nhiều trên phim MRI có tiêm thuốc.
Xạ hình xương toàn thân thấy tổn thương khu trú tại L5. Sinh thiết dưới hướng dẫn của CT scanner: u tế bào khổng lồ.
Chẩn đoán trước mổ: Hẹp ống sống do u tế bào khổng lồ L5 xâm lấn. Chúng tôi cũng tiến hành chụp mạch đánh giá nguồn cấp máu cho u và nút mạch trước mổ để giảm nguy cơ chảy máu trong mổ.
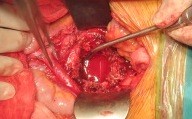
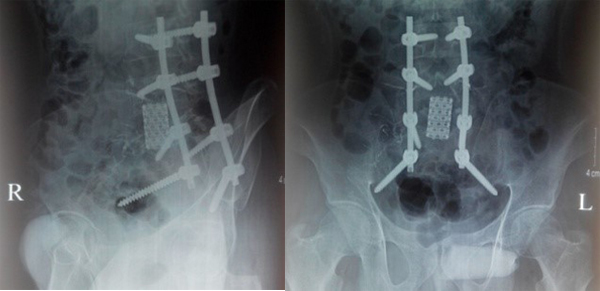
Bệnh nhân được phẫu thuật ngày 29/9/2015 với 2 đường mổ phía sau và phía trước. Với đường mổ phía sau, bệnh nhân nằm sấp, cố định nẹp vít các đốt L3L4S1-xương cánh chậu, sau khi bắt vít chúng tôi tiến hành cắt bỏ cung sau ngang cuống L5 để giải ép thần kinh, lấy bỏ phần u phá hủy cuống L5 hai bên, đặt rod, ốc khóa trong cố định và đặt 1 dẫn lưu. Kết quả sinh thiết tức thì: u TBKL độ 2. Thời gian phẫu thuật đường sau: 2 giờ 30 phút.
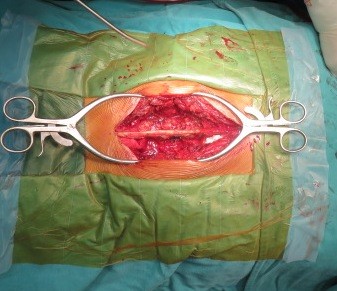
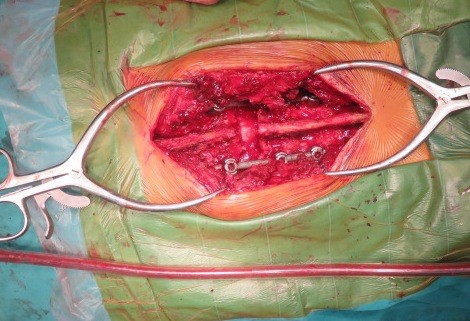
Mổ đường sau cố định cột sống, giải ép
Với đường mổ phía trước: bệnh nhân được lật nằm ngửa, phối hợp với phẫu thuật viên mạch máu, tiêu hóa mở bụng đường trắng giữa trên dưới rốn vào. Vén ruột bộc lộ vào vùng ụ nhô thấy toàn bộ khối u xâm lấn ra phía trước kích thước khoảng 10 x 10cm, mật độ mềm, ranh giới tương đối rõ, khối u nằm ngay sau ngã ba chủ chậu, phát triển xuống dưới tiểu khung ôm lấy tĩnh mạch chậu gốc trái, đẩy động mạch chủ sang phải, tĩnh mạch chủ sang trái.
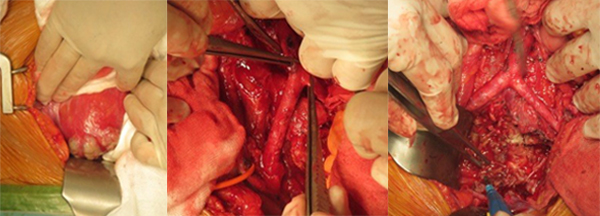
Do khối u nằm ngay sau ngã ba chủ chậu nên chúng tôi đã phải bộc lộ tỉ mỉ để bóc tách u khỏi động mạch, tĩnh mạch và niệu quản. Khối u to nên chúng tôi phải lấy bớt một phần u để tiếp tục bóc tách tránh phải cắt mạch để bộc lộ. Sau khi lấy bỏ phần u xâm lấn ra trước, tiến hành cắt thân L5, đặt lồng titan có xương mác đồng loại và bột xương để ghép thay thế. Đặt một dẫn lưu sau phúc mạc và một dẫn lưu Douglas trước khi đóng bụng. Thời gian đường mổ phía trước 3 giờ 30 phút, tổng thời gian mổ 6 giờ.

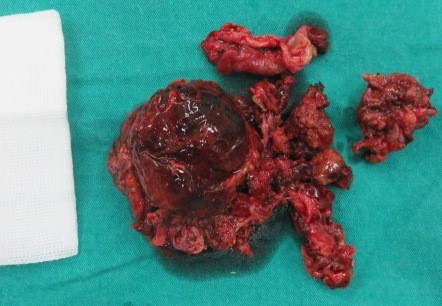
Sau mổ bệnh nhân nằm điều trị hồi sức tích cực 2 ngày, về khoa điều trị ngày thứ 3. Rút dẫn lưu vết mổ lưng ngày thứ 3, rút sonde dạ dày và dẫn lưu bụng ngày thứ tư. Sau mổ một tuần có thể mặc áo nẹp ngồi dậy, đau ít. Cắt chỉ ra viện sau 2 tuần: hết đau lưng, có thể tự đi lại mà không cần người trợ giúp. Khám lại sau 3 tháng bệnh nhân đi lại tốt, hết đau.
BÀN LUẬN
Đặc điểm u tế bào khổng lồ
U TBKL lần đầu tiên được mô tả về đại thể bởi Cooper & Travers năm 1818, đến năm 1845, Lebert mô tả về vi thể. Hiện tại chưa xác định được nguyên nhân vì nó không phải là một dạng tân sản mà là một tình trạng có tính chất phản ứng. Khối u hình thành có thể bắt nguồn từ những khiếm khuyết ở mạch máu và xuất hiện tại chỗ trong xương với sự tác động của những yếu tố bên trong và bên ngoài dẫn tới biến đổi các tế bào bạch cầu đơn nhân, hình thành những TBKL và hủy cốt bào [6]. Năm 2001, nghiên cứu của Zheng xác định chỉ có tế bào đơn nhân là tế bào u thực sự. Các tế bào này tiết ra lymphokin thu hút bạch cầu đơn nhân trong máu đến và tập hợp tạo thành các TBKL đa nhân rồi xâm nhập vào mô u. Điều này giải thích rằng, đôi khi thấy TBKL đa nhân trong mạch máu của mô [8].
U TBKL đa phần lành tính, khoảng 10% tiến triển thành ác tính, vì thế một số quan điểm xếp u TBKL vào u lành tính nhưng một số quan điểm cho rằng có thể xếp vào loại trung gian giữa u lành và u ác tính [1,3,5]. Không rõ yếu tố liên quan về vị trí xuất hiện nhưng u hiếm gặp ở cột sống, vị trí cột sống thắt lưng L5 như bệnh nhân của chúng tôi càng hiếm gặp (sau cột sống cổ, cột sống ngực) [2].
U xuất hiện chủ yếu ở người trẻ tuổi (25 – 40 tuổi), ảnh hưởng lớn đến chất lượng cuộc sống của bệnh nhân. Cột sống có vai trò quan trọng là bộ khung nâng đỡ toàn bộ thân mình, bảo vệ tủy sống nên việc khối u phá hủy thân đốt gây mất vững cột sống làm ảnh hưởng nghiêm trọng đến lao động và sinh hoạt của bệnh nhân [1,2,3,4]. Do những đặc điểm này nên dù u ở vị trí khó nhưng chúng tôi vẫn quyết định tiến hành phẫu thuật với hy vọng điều trị khỏi và cải thiện chất lượng cuộc sống cho bệnh nhân.
Triệu chứng lâm sàng
Ở giai đoạn sớm, khối u TBKL nhỏ thường không có triệu chứng hoặc triệu chứng không đặc hiệu, dễ chẩn đoán nhầm. Ở giai đoạn tiến triển, triệu chứng rõ hơn nhưng cũng không đặc hiệu [2,6,9].
Các triệu chứng thường xuất hiện khi tổn thương bắt đầu phá hủy vỏ xương và kích thích màng xương hoặc khi xương yếu gây gãy xương bệnh lý. Hầu hết bệnh nhân có biểu hiện đau, xuất hiện từ từ, tăng dần, tăng khi vận động, đôi khi có thể phát hiện thấy khối u xương hoặc u phần mềm tại vị trí tổn thương. U TBKL ở cột sống có thể biểu hiện đau thắt lưng hoặc đau cột sống cổ tiến triển từ từ, tăng dần, có thể kèm triệu chứng tổn thương thần kinh (đau rễ thần kinh, yếu chi) tùy thuộc vị trí tổn thương [2,3,5,10].
Bệnh nhân của chúng tôi đau cột sống cách vào viện 8 tháng, vị trí đau ở thắt lưng thấp, tính chất đau cơ học, không đặc hiệu. Vì thế bệnh nhân đã điều trị nhiều nơi không đỡ với những chẩn đoán do các nguyên nhân thông thường khác. Bốn tháng trước, thời điểm khối u phá hủy xương đốt sống gây gãy xương và chèn ép vào ống sống nên bệnh nhân đau nhiều, đau lan hai chân kiểu chèn ép rễ thần kinh.
Triệu chứng cận lâm sàng
Trên X-quang thường quy, u TBKL thường có các đặc điểm: u hình sáng, trung tâm khối u tăng thấu quang nhất và đậm độ cản quang tăng dần ra phía ngoại vi, đôi khi các bè xương cản quang bị cắt tạo thành hình nang lớn có nhiều vách ngăn (hình tổ ong hay hình bọt xà phòng). Tổn thương có thể phá hủy vùng vỏ xương kế cận song thường không phá hủy bề mặt khớp. Thường không có biểu hiện canxi hóa trong lòng khối u và không có phản ứng màng xương. Đặc điểm nang xương hình bọt xà phòng có thể nhầm với nang xương phình mạch nếu chỉ dựa vào x-quang để chẩn đoán [5,11,12]. Dựa vào hình ảnh x-quang, Campanaci (1987) đã chia u TBKL thành 3 độ:
- Độ I: U hình hủy xương có đường viền xương xơ đặc, vỏ xương nguyên vẹn, vỏ xương chưa bị phồng lên.
- Độ II: U có hình hủy xương giới hạn rõ nhưng không có đường viền xương xơ đặc, vỏ xương còn nguyên dù bị biến dạng phồng lên.
- Độ III: U hủy xương giới hạn không rõ, vỏ xương bị phá vỡ và xâm lấn vào phần mềm.
Độ tổn thương trên X-quang phản ánh tình trạng hoạt động của khối u, yếu tố quan trọng cho việc chỉ định phương pháp điều trị và tiên lượng. Độ cao phản ánh sự phá huỷ xương mạnh, điều trị khó khăn, nguy cơ tái phát cao [13].
CT scanner và MRI giúp đánh giá vỏ xương, tổn thương hủy xương cũng như mức độ thâm nhiễm quanh u. Trên T1W, T2W khối u TBKL đồng tín hiệu với tổ chức cơ, có thể giảm tín hiệu do collagen và hemosiderin, T1W sau tiêm ngấm thuốc. Phần mềm quanh u có thể hoại tử nhiễm trùng, đặc điểm này thường không gặp trong nang xương phình mạch, có thể để chẩn đoán phân biệt [5,11,12]. Bệnh nhân của chúng tôi, khối u phá vỡ thân đốt L5, thâm nhiễm phầm mềm rộng chèn ép ống sống phía sau, khối u cũng thâm nhiễm rộng ra phần mềm phía trước vào tiểu khung kích thước lớn khoảng 10 x 10cm, khối u đẩy lồi và một phần ôm lấy ngã ba chủ chậu ra phía trước gây khó khăn cho việc phẫu thuật lấy bỏ khối u và là yếu tố tiên lượng tái phát cao sau mổ.
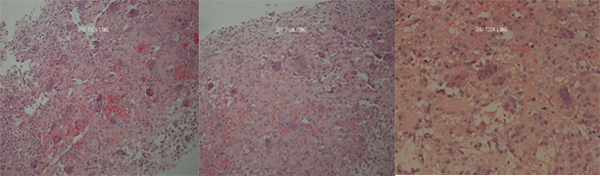
Trên mô bệnh học, tổn thương u TBKL thường dày đặc tế bào, với nhiều TBKL nhiều nhân xen kẽ với các tế bào đệm đơn nhân. Các tế bào đệm là các tế bào đơn nhân đồng nhất hình tròn hoặc ô van, nhân lớn. Nhân của các tế bào đệm giống nhân trong các TBKL, đây là đặc điểm để phân biệt u TBKL với các tổn thương khác có chứa TBKL. Các TBKL thường có số lượng nhân rất lớn, có thể tới hàng trăm nhân. Giữa các tế bào rất ít chất gian bào, ngoại trừ một ít sợi collage [5,6,12].
Có nhiều phân loại về mô học được đưa ra đánh giá, tuy nhiên phân độ mô học của Jaffe và cs (1940) được sử dụng nhiều nhất, gồm 3 giai đoạn tương ứng với mức độ tiến triển bệnh [13]:
- Độ I: Khối u lành tính nhiều TBKL lan tỏa.
- Độ II: Xuất hiện nhiều tế bào đơn nhân với hình ảnh nhân chia, nhân không điển hình ở mức độ trung bình (trung gian giữa lành và ác tính).
- Độ III: TBKL nhỏ và ít, xuất hiện nhiều tế bào đơn nhân đa hình thái, nhân quái, nhân chia không điển hình (giai đoạn ác tính cao).
Các xét nghiệm khác như chất chỉ điểm u, các chỉ số về máu, nội soi dạ dày, đại tràng, x-quang phổi thường bình thường và ít có giá trị chẩn đoán u TBKL, chủ yếu đánh giá bilan toàn thân, một số nghiên cứu cho rằng để tầm soát mức độ ác tính của u TBKL di căn [6,7,12]. Xạ hình xương thường tăng độ tập trung phóng xạ tại vùng tổn thương, thường khu trú tuy nhiên cũng không đặc hiệu và ít có vai trò chẩn đoán xác định u TBKL [1].
U TBKL thường tăng sinh mạch nhiều, đặc biệt khi u thâm nhiễm nhiều ra phần mềm xung quanh. Chụp mạch DSA vừa để xác định nguồn cấp máu cho u, vừa có thể can thiệp nút mạch gây tắc nguồn cấp máu cho u, giảm nguy cơ chảy máu trong mổ [6,10]. Nghiên cứu của Zhou và cs cho rằng nút mạch trước mổ không những giảm nguy cơ chảy máu mà còn giảm khả năng tái phát sau mổ [10]. Tuy nhiên, cần thận trọng và nên đánh giá nguồn cấp máu cho u một cách chi tiết vì một số trường hợp nguồn cấp máu cho u cũng là nguồn cấp máu tủy sống (từ động mạch chủ đi vào qua C3, T7 và T10). Bệnh nhân của chúng tôi, nguồn cấp máu cho u bắt nguồn chủ yếu từ nhánh thắt lưng thấp của động mạch chủ không phải là nguồn nuôi thần kinh nên việc nút mạch không ảnh hưởng đến cấp máu tủy.
Điều trị
Nguyên tắc điều trị: u TBKL điều trị ngoại khoa là chủ yếu, phẫu thuật lấy bỏ toàn bộ khối u cũng như phần u thâm nhiễm xung quanh. Điều trị nội khoa thường chỉ có tính chất hỗ trợ, giảm triệu chứng. Những khối u không có khả năng điều trị bằng phẫu thuật do ở vị trí khó hoặc do có bệnh lý phối hợp nặng có thể xem xét điều trị xạ trị. Trong thời gian chờ đợi phẫu thuật, nếu khối u lớn nên sử dụng nẹp đai bất động vùng bị tổn thương nhằm đề phòng gãy xương bệnh lý [1,3,4,6,12].
Hóa trị liệu sử dụng bisphotphonate hay sử dụng kháng thể đơn dòng thường không được coi là một phương pháp điều trị tiêu chuẩn cho u TBKL cột sống, hiện vẫn còn đang được nghiên cứu thêm [2,6].
Một số trường hợp không thể cắt bỏ u do ở vị trí khó (như cột sống ngực cao), khối u chưa phá vỡ thân đốt sống có thể tiến hành bơm cement thân đốt để làm vững. Năm 2014, Lee và cộng sự báo cáo kết quả điều trị bơm cement thân đốt kèm theo cố định nẹp vít và ghép xương sau bên thành công cho một bệnh nhân u TBKL ở đốt sống ngực T4-T5 [11].
Bệnh nhân của chúng tôi, khối u phá hủy gần hoàn toàn đốt L5, gây mất vững cột sống, chèn ép ra phía sau vào ống sống, thần kinh, thâm nhiễm nhiều ra phần mềm phía trước vào tiểu khung, đẩy lồi toàn bộ ngã ba chủ chậu. Việc phẫu thuật lấy u để giải ép, làm vững cột sống là giải pháp tối ưu. Tuy nhiên, điều đặc biệt khó khăn khi phẫu thuật trên bệnh nhân của chúng tôi là vị trí khối u ngay sau ngã ba chủ chậu, thâm nhiễm rộng, một phần u ôm lấy động – tĩnh mạch chậu. Việc bóc tách khối u có thể tổn thương các mạch máu lớn, nguy cơ mất máu, tử vong ngay trong mổ rất cao. Trước mổ chúng tôi cũng đã đặt ra tình huống phải chủ động cắt đôi động tĩnh mạch chủ để có thể phẫu tích đủ rộng đi vào cắt u trong trường hợp không thể bóc tách được. Cũng không thể đi đường bên để cắt u vì vị trí u ở sâu, thâm nhiễm rộng, phẫu trường không đủ rộng vì vướng xương cánh chậu. Chúng tôi quyết định mổ đường sau trước để cố định cột sống, giải ép thần kinh sau đó đi đường trước cắt u.
Với đường mổ phía trước vào ổ bụng, chúng tôi đã phối hợp tốt với phẫu thuật viên chuyên khoa mạch máu, tiêu hóa để bộc lộ vào khối u. Do khối u khá to nên chúng tôi phải phẫu tích rất tỉ mỉ và lấy bớt một phần khối u để bóc tách thuận lợi, tránh tổn thương mạch và niệu quản. Bằng kinh nghiệm của các phẫu thuật viên chuyên sâu, khối u đã bóc tách được đủ rộng để vào cắt thân L5 mà không phải cắt các mạch máu lớn.
Ngoài mục tiêu cắt bỏ rộng rãi khối u, việc bảo tồn chức năng thần kinh và tái tạo lại giải phẫu để đạt được sự ổn định trục và chức năng cơ học của cột sống là điều hết sức quan trọng [14]. Sau khi lấy toàn bộ thân L5, chúng tôi đặt lồng titan có xương mác đồng loại bên trong làm cầu xương thay thế, đảm bảo trục cũng như độ ưỡn cột sống.
Tiên lượng
Về bản chất u TBKL là u lành tính về mặt vi thể nhưng có xu hướng tái phát tại chỗ cao, hiếm khi di căn [8]. Một số yếu tố tiên lượng liên quan đến khả năng tái phát sau mổ đã được nghiên cứu bao gồm: giai đoạn u, khả năng cắt bỏ rộng rãi khối u, độ tuổi bệnh nhân và việc nút mạch trước mổ.
Nghiên cứu của Hart và cs, tỉ lệ tái phát u TBKL tại cột sống từ 25 đến 45%. Tỉ lệ tái phát cao hơn đối với những khối u thâm nhiễm phầm mềm xung quanh so với các khối u tổn thương trú đơn thuần tại cột sống (21% so với 10%) [2].
Xu và cs nghiên cứu 102 bệnh nhân u TBKL tại cột sống di động có 38 bệnh nhân tái phát, thời gian tái phát trung bình 39,9 tháng. Những bệnh nhân dưới 40 tuổi tiên lượng tốt hơn. Khối u được phẫu thuật cắt bỏ rộng rãi tỉ lệ sống cao 92,3%, trong khi đó phẫu thuật không lấy bỏ được rộng rãi u tỉ lệ sống là 72,2% [15].
Yin và cs nghiên cứu 71 bệnh nhân có 24 bệnh nhân (33,8 %) tái phát sau phẫu thuật. Bệnh nhân trên 40 tuổi, u giai đoạn III, khả năng cắt bỏ không hoàn toàn tiên lượng sống kém hơn [16].
Boriani và cs nghiên cứu 49 bệnh nhân u TBKL tại cột sống di động từ 1970 đến năm 2005 có 6 trường hợp (12%) di căn, 2 bệnh nhân chết vì bệnh tiến triển, 1 bệnh nhân tử vong do biến chứng của phẫu thuật [17].
Ruggieri P và cs nghiên cứu tỉ lệ tái phát tại chỗ với những bệnh nhân có và không có nút mạch trước mổ lần lượt là 91% và 86% [18].
Bệnh nhân của chúng tôi 28 tuổi, được nút mạch trước mổ, khối u độ 2 về mô học, phẫu thuật lấy được rộng rãi khối u, sau mổ hồi phục tốt nên tiên lượng sớm cho kết quả khả quan, tuy nhiên cần theo dõi thêm để đánh giá tiến triển của bệnh và nguy cơ tái phát.
KẾT LUẬN
U TBKL ở cột sống hiếm gặp, triệu chứng không đặc hiệu nên khi có các triệu chứng đau cột sống bệnh nhân cần đến các cơ sở khám chuyên khoa để chẩn đoán tránh để bệnh ở giai đoạn muộn.
Phẫu thuật u TBKL tại cột sống đòi hỏi đánh giá tỉ mỉ trước mổ và cần phối hợp chặt chẽ của nhiều chuyên khoa trong mổ.
TÀI LIỆU THAM KHẢO
- M. W. Fidler (2001). “Surgical treatment of giant cell tumours of the thoracic and lumbar spine: report of nine patients”. Eur Spine J (2001) 10 :69–77
- Hart RA và cs (1997). “A system for surgical staging and management of spine tumors. A clinical outcome study of giant cell tumors of the spine”. Spine (Phila Pa 1976).1997 Aug 1;22(15):1773-82.
- Karpik M (2010). “Giant Cell Tumor (tumor gigantocellularis, osteoclastoma) – epidemiology, diagnosis, treatment”. Ortop Traumatol Rehabil. 2010;12(3):207-15.
- Mendenhall và cs (2006).“GiantCell Tumor of Bone”. American Journal of Clinical Oncology, 2006; 29(1):96-99.
- Christopher Martin và cs (2010). “Giant cell tumor of the sacrum and spine: series of 23 cases and a review of the literature”. Iowa Orthop J. 2010; 30: 69–75.
- Shekhar Y Bhojraj và cs (2007). “Giant cell tumor of the spine: A review of 9 surgical interventions in 6 cases”. Indian J Orthop. 2007 Apr-Jun; 41(2): 146–150.
- M.L. Habibou và cs (2015). “Surgical treatment of giant cell tumor of the cervicothoracic spine with combined anterior and posterior approaches”. J Surg Case Rep. 2015 Feb; 2015(2): rju111.
- Kiều Quốc Hiền (2009). “Nghiên cứu chẩn đoán và kết quả điều trị phẫu thuật U tế bào khổng lồ xương tại bệnh viện Việt Đức”. Luận văn thạc sĩ y học. Đại học Y Hà Nội.
- Rakesh Redhuand Rajpal Poonia (2012). “Giant cell tumor of dorsal vertebral body”. J Craniovertebr Junction Spine. 2012 Jul-Dec; 3(2): 67–69.
- Ming Zhou và cs (2013). “Surgical treatment of giant cell tumors of the sacrum and spine combined with pre-operative transarterial embolization”. Oncol Lett. 2013 Jul; 6(1): 185–190.
- Chul Gab Lee và cs (2014). “Giant Cell Tumor of Upper Thoracic Spine”. J Korean Neurosurg Soc. 2014 Mar; 55(3): 167–169.
- Zenonos G và cs (2012). Surgical treatment for primary spinal aneurysmal bone cysts: experience from Children’s Hospital Boston. J Neurosurg Pediatr.2012 Mar;9(3):305-15.
- M Campanacci, N Baldini and Sudanese (1987), ” Giant – Cell Tumor of Bone”, J Bone Joint Surg Am;(69),pp 106-114.
- David R. Santiago-Dieppa và cs (2014). “L4 and L5 Spondylectomy for En Bloc Resection of Giant Cell Tumor and Review of the Literature”. Evid Based Spine Care J. 2014 Oct; 5(2): 151–157.
- Xu W cs (2013). “Factors affecting prognosis of patients withgiant cell tumorsof the mobile spine: retrospective analysis of 102 patients in a single center”. Ann Surg Oncol. 2013 Mar;20(3):804-10.
- Yin H và cs (2015). “Treatment and outcome of primary aggressivegiant cell tumorin the spine”. Eur Spine J. 2015 Aug;24(8):1747-53.
- Boriani S và cs (2012). “Giant cell tumorof the mobilespine: a review of 49 cases”. Spine (Phila Pa 1976). 2012 Jan 1;37(1):E37-45.
- Ruggieri P và cs (2010). “Recurrence after and complications associated with adjuvant treatments for sacralgiant cell tumor”. Clin Orthop Relat Res.2010 Nov;468(11):2954-61.